
Neurofibromatose Typ 1
Neurofibromatosen gehören zu den genetischen Erkrankungen, die sich vor allem in Symptomen, die die Haut und das Nervensystem betreffen, manifestieren.
Home Seltene Krankheiten Neuromyelitis-optica-Spektrum-Erkrankungen (Devic-Syndrom)
Home Seltene Krankheiten Neuromyelitis-optica-Spektrum-Erkrankungen (Devic-Syndrom)
Sie sehen gerade einen Platzhalterinhalt von Facebook. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenUnter der Bezeichnung Neuromyelitis-optica-Spektrum-Erkrankungen, kurz NMOSD, wird eine Gruppe von seltenen Autoimmunerkrankungen zusammengefasst, die das zentrale Nervensystem (ZNS) betreffen. Charakteristisch für die Krankheiten sind Entzündungen von Sehnerv, Rückenmark oder Gehirn, die schubweise auftreten.
Nach ihrem Entdecker, dem französischen Neurologen Eugène Devic, wird NMOSD zuweilen auch Devic-Syndrom genannt.
Neuromyelitis-optica-Spektrum-Erkrankungen gehören zu den seltenen Erkrankungen („rare diseases“), weltweit sind etwa 1 bis 3 Menschen pro 100.000 Einwohner betroffen. Es besteht eine erhöhte Prävalenz für afrikanisch-stämmige Personen, in Deutschland ist von ca. 1.700 Fällen auszugehen.
Das durchschnittliche Alter der Patienten liegt bei Krankheitsbeginn bei 39 Jahren. Neuromyelitis-optica-Spektrum-Erkrankungen treten bei Frauen bis zu sechsmal häufiger als bei Männern auf. Familiäre Häufungen werden nur selten beobachtet, NMOSD ist nicht ansteckend.
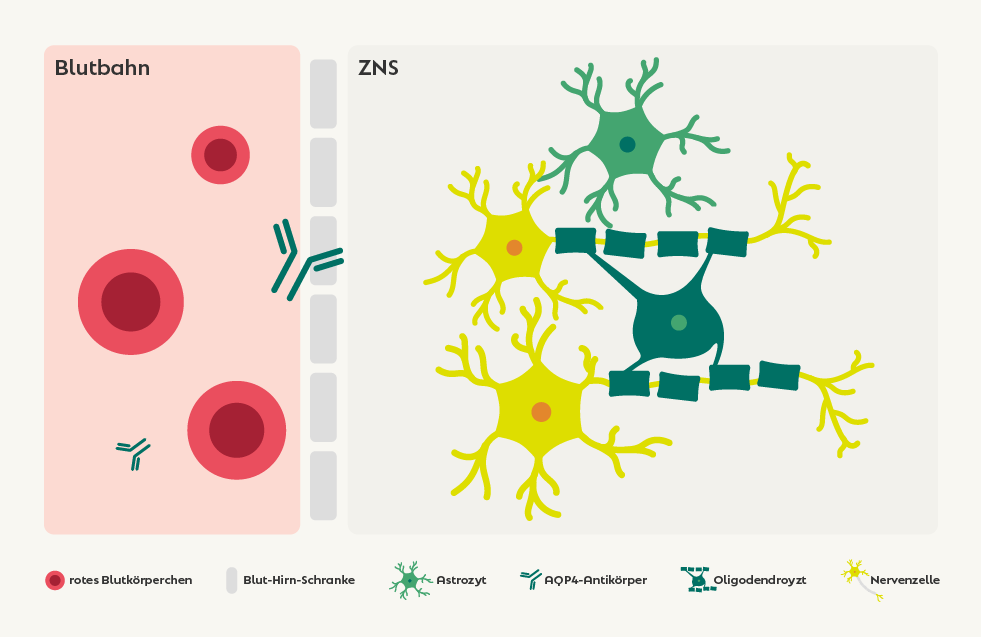
Bei Autoimmunerkrankungen bildet unser Immunsystem Antikörper, die sich nicht gegen Krankheitserreger und fremde Substanzen richten, sondern fälschlicherweise körpereigene Zellen angreifen und Schäden hervorrufen. Man spricht in diesem Fall auch von Auto-Antikörpern.
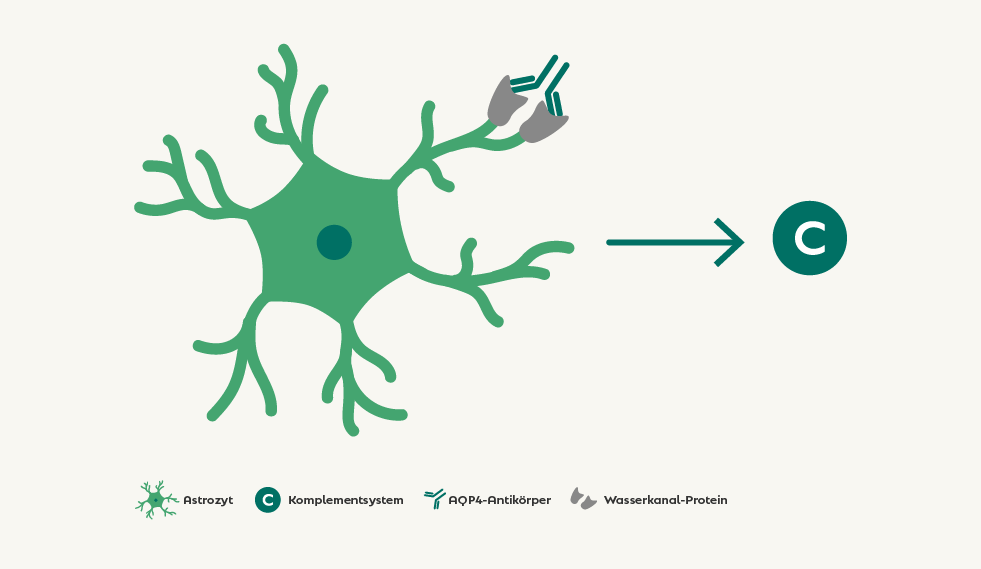
Bei NMOSD werden Auto-Antikörper gegen das körpereigene Wasserkanal-Protein Aquaporin-4 (AQP4) produziert. Das Eiweiß ist unter anderem auf den Stützzellen (Astrozyten) in Gehirn und Rückenmark vorhanden und reguliert deren Wasserhaushalt.
Durch die Bindung der Auto-Antikörper an das AQP4 auf den Astrozyten wird das Komplementsystem, ein Teil der körpereigenen Immunabwehr, aktiviert.
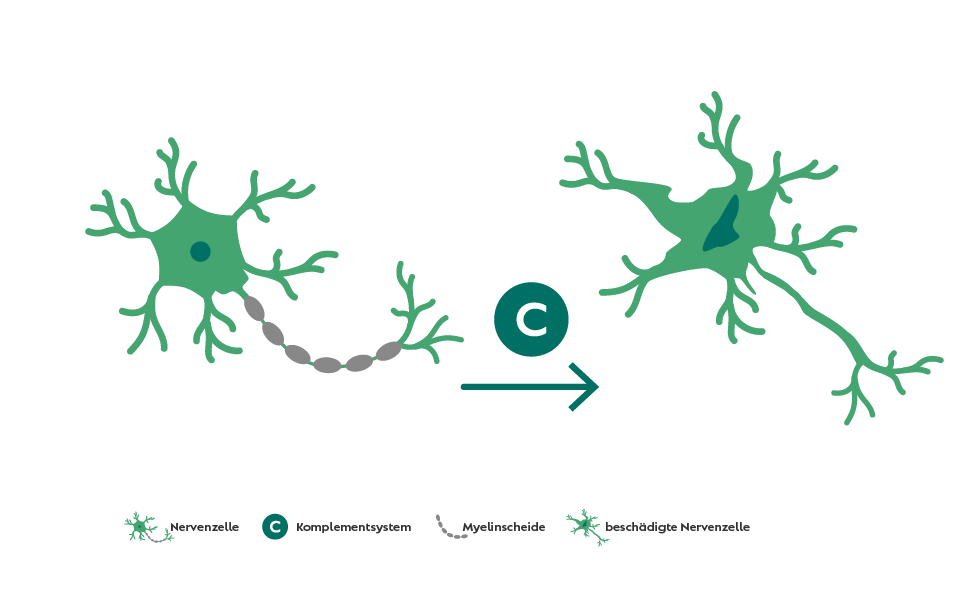
Seltener kommt es zu entzündlichen Prozessen im Gehirn, die mit kognitiven Beeinträchtigungen, z.B. mangelnde Konzentrationsfähigkeit und Gedächtnisstörungen, einhergehen.
Wie sich die Erkrankung entwickelt, lässt sich nicht vorhersagen und hängt vom Einzelfall ab. Die Erkrankung verläuft vornehmlich in Schüben, die NMOSD-Symptome können bei jedem Schub anders ausgeprägt sein. Da eine generell schlechte Remission zu beobachten ist, bleiben nach einem Schub häufig Beeinträchtigungen bestehen. Diese betreffen bei 41% der NMOSD-Patienten, bei denen AQP4-Antikörper nachgewiesen wurden, die Sehfähigkeit. Bei knapp einem Viertel der Betroffenen mit AQP4-Auto-Antikörpern kommt es innerhalb weniger Jahre zu erheblichen Mobilitätseinschränkungen.
Die Schubprävention ist daher von besonderer Bedeutung, um ein Fortschreiten der Erkrankung zu verhindern oder zumindest zu verlangsamen.
Aufgrund einer ähnlichen Symptomatik wurde NMOSD früher oft als Multiple Sklerose (MS) fehldiagnostiziert, heutzutage stehen verschiedene Testverfahren zur Verfügung, um die Krankheit eindeutig festzustellen. Diese Abgrenzung spielt vor allem bei der weiteren Behandlung eine zentrale Rolle, da einige MS-Medikamente sich negativ auf den Krankheitsverlauf des Devic-Syndroms auswirken können.
Geprüft werden Sehvermögen sowie Muskelkraft, Reflexe und Koordinationsfähigkeit, zusätzlich erfolgen Untersuchungen von Gehirn und Rückenmark mittels Magnetresonanztomographie (MRT) und eine Analyse des Nervenwassers (Liquor). Ein wichtiger Teil der Diagnostik besteht im Ausschluss anderer Erkrankungen.
Wenn im Blut AQP4-Antikörper nachgewiesen werden können und mindestens ein weiteres typisches Symptom vorliegt, gilt die Diagnose als gesichert.
Bei etwa 25 Prozent der NMOSD-Patienten ist der AQP4-Antikörper Serumtest negativ. In diesen Fällen ist die Diagnosestellung aufwändiger und komplizierter.
NMOSD ist heutzutage gut therapierbar. Für die Behandlung von Neuromyelitis-optica-Spektrum-Erkrankungen stehen sowohl Medikamente zur Verfügung, die bei einem akuten Schub verordnet werden wie auch Therapeutika zur Schubprophylaxe.
Da sich die Symptome nach einem Schub oft nicht mehr vollständig zurückbilden und die Gefahr irreversibler Behinderungen besteht, spielt die Schubprophylaxe eine herausragende Rolle. Aufgrund der Entwicklung fortschrittlicher Therapieansätze kann das Risiko für erneute Schübe wesentlich eingedämmt werden. Welche Behandlungsoption sich im Einzelfall eignet, ist mit dem behandelnden Arzt zu klären.
Als Therapie bei einem akuten Schub dient oftmals die Gabe hochdosierter Kortison-Präparate sowie eine Blutwäsche (Plasmapherese), um Auto-Antikörper aus dem Blut zu entfernen.
Da einige Medikamente zur Langzeitanwendung mit Veränderungen des Blutbilds und einem erhöhten Infektionsrisiko einhergehen können, sind regelmäßige Kontrolluntersuchungen erforderlich.
Ergänzend zur Schubtherapie und -prophylaxe können weitere therapeutische Maßnahmen zur Anwendung kommen, um die jeweiligen Symptome der NMOSD zu lindern.

Neurofibromatosen gehören zu den genetischen Erkrankungen, die sich vor allem in Symptomen, die die Haut und das Nervensystem betreffen, manifestieren.

Die generalisierte Myasthenia gravis (gMG) ist eine seltene chronische Autoimmunkrankheit. Dabei kommt es infolge fehlgesteuerter Immunreaktionen zu Störungen der neuromuskulären Übertragung.

Morbus Wilson ist eine seltene vererbbare Stoffwechselerkrankung. Infolge einer genetischen Störung kann Kupfer nicht richtig ausgeschieden werden und lagert sich stattdessen in verschiedenen Organen an.

Erfahre mehr über die Hyposensibilisierung, eine effektive Immuntherapie zur Behandlung von Allergien.

Erfahre mehr über Wasserallergie und ihre Symptome. Eine Wasserallergie, auch bekannt als aquagene Urtikaria, ist eine seltene Form von allergischer Reaktion, bei der Menschen empfindlich auf Wasser reagieren.
Die Diagnose NMOSD kann für betroffene Patienten und deren Angehörige ein einschneidendes Erlebnis darstellen. Dennoch sollte man versuchen, positiv gestimmt zu bleiben und sich bewusst zu machen, dass man auch mit einer chronischen Erkrankung ein erfülltes Leben führen kann.
Vermutlich stehen einige Veränderungen an, um den Alltag an die Erkrankung anzupassen. Wichtig ist jetzt, achtsamer mit sich selbst und seiner Gesundheit umzugehen und Überforderungen zu vermeiden. Es gilt nun, das persönliche Wohlbefinden in den Vordergrund zu stellen und sich seine Kräfte einzuteilen. Trotz Fatigue sollte man versuchen so aktiv wie möglich zu bleiben und sich auf diejenigen Dinge zu fokussieren, die einem guttun. Daraus lässt sich neue Energie und Motivation schöpfen.
Familie und Freunde sind ein wichtiger Rückhalt in dieser Situation. Hilfreich und motivierend empfinden viele Patienten auch das Gespräch mit anderen Betroffenen und den Austausch praktischer Tipps in Selbsthilfe-Gruppen und Patientenorganisationen.
Weitere Informationen zur Erkrankung finden Sie in der Alexion-Patientenbroschüre NMOSD.
Alexion Pharma Germany. 2021. „Neuromyelitis-optica-Spektrum-Erkrankungen (NMOSD) / Devic-Syndrom Seltene, schwerwiegende Erkrankungen des Zentralen Nervensystems“.
Borisow, Nadja, Masahiro Mori, Satoshi Kuwabara, Michael Scheel, und Friedemann Paul. 2018. „Diagnosis and Treatment of NMO Spectrum Disorder and MOG-Encephalomyelitis“. Frontiers in Neurology 9:888. doi: 10.3389/fneur.2018.00888.
Held, Friederike, Ana-Katharina Klein, und Achim Berthele. 2021. „Drug Treatment of Neuromyelitis Optica Spectrum Disorders: Out with the Old, in with the New?“ ImmunoTargets and Therapy Volume 10:87–101. doi: 10.2147/ITT.S287652.
Hyun, Jae-Won, In Hye Jeong, AeRan Joung, Su-Hyun Kim, und Ho Jin Kim. 2016. „Evaluation of the 2015 Diagnostic Criteria for Neuromyelitis Optica Spectrum Disorder“. Neurology 86(19):1772–79. doi: 10.1212/WNL.0000000000002655.
Mutch, Kerry, Abigail Methley, Phil Moore, und Anu Jacob. 2014. „Life on Hold: The Experience of Living with Neuromyelitis Optica“. Disability and Rehabilitation 36(13):1100–1107. doi: 10.3109/09638288.2013.833301.
Papadopoulos, Marios C., und As Verkman. 2012. „Aquaporin 4 and Neuromyelitis Optica“. The Lancet Neurology 11(6):535–44. doi: 10.1016/S1474-4422(12)70133-3.
Wingerchuk, D. M., W. F. Hogancamp, P. C. O’Brien, und B. G. Weinshenker. 1999. „The Clinical Course of Neuromyelitis Optica (Devic’s Syndrome)“. Neurology 53(5):1107–14. doi: 10.1212/wnl.53.5.1107.
Du hast die Informationen erhalten, nach denen du gesucht hast? Das freut uns. Wir arbeiten täglich mit viel Enthusiasmus und Herzblut daran, medizinische Fragen ausführlich, verständlich und korrekt zu beantworten. Lass uns ein Like da. So wissen wir, dass unsere Inhalte ankommen.
Bildnachweis: istockphoto.com | by-studio
Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenSie sehen gerade einen Platzhalterinhalt von YouTube. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenSie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie sehen gerade einen Platzhalterinhalt von Facebook. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenSie müssen den Inhalt von hCaptcha - Formidable laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie müssen den Inhalt von reCAPTCHA laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr InformationenSie müssen den Inhalt von Turnstile laden, um das Formular abzuschicken. Bitte beachten Sie, dass dabei Daten mit Drittanbietern ausgetauscht werden.
Mehr Informationen